- Medicamentos
- Medicamentos de A-Z
- Femiane - 21 Drágeas
Comparamos o preço de femiane - 21 drágeas, veja o menor preço
Femiane - 21 Drágeas

Oferta Patrocinada
R$ 36,25
- CATEGORIA: Medicamentos de A-Z
- PRINCÍPIO ATIVO: Etinilestradiol + Gestodeno
- FABRICANTE: BAYER
PARA QUE SERVE?
Para que serve Femiane é indicado para prevenir a gravidez.
R
Referência
3
ofertasMelhores preços a partir de R$ 36,25 até R$ 53,90
Oferta patrocinada
Mais de 47 anos de tradição, loja RA1000 e Ebit Diamante!
FRETE REDUZIDO: para a todo o Brasil
Para que serve
Femiane é indicado para prevenir a gravidez.
Como o Femiane funciona?
Femiane é um contraceptivo oral combinado. Cada drágea contém uma combinação de dois hormônios femininos, o gestodeno (progestógeno) e o etinilestradiol (estrogênio).
Devido às pequenas concentrações de ambos os hormônios, Femiane é considerado um contraceptivo oral de baixa dose.
Outras características não-relacionadas com a prevenção da gravidez
Os contraceptivos combinados reduzem a duração e a intensidade do sangramento menstrual, diminuindo o risco de anemia por deficiência de ferro. A cólica menstrual também pode se tornar menos intensa ou desaparecer completamente.
Além disso, tem-se relatado que alguns distúrbios ocorrem menos frequentemente em usuárias de contraceptivos contendo 0,05mg de etinilestradiol (“pílula de alta dose”), tais como: doença benigna da mama, cistos ovarianos, infecções pélvicas (doença inflamatória pélvica ou DIP), gravidez ectópica (quando o feto se fixa fora do útero) e câncer do endométrio (tecido de revestimento interno do útero) e dos ovários. Este também pode ser o caso para os contraceptivos de baixa dose, mas até agora somente foi confirmada a redução da ocorrência de casos de câncer ovariano e de endométrio.
Contraindicação
Não use contraceptivo combinado se você tem qualquer uma das condições descritas a seguir:
Caso apresente qualquer uma destas condições, informe seu médico antes de iniciar o uso de Femiane. Ele pode lhe recomendar o uso de outro contraceptivo oral ou de outro método contraceptivo (incluindo não-hormonal).
- História atual ou anterior de coágulo em uma veia da perna (trombose), do pulmão (embolia pulmonar) ou outras partes do corpo;
- História atual ou anterior de ataque cardíaco ou derrame cerebral, que é causado por um coágulo ou o rompimento de um vaso sanguíneo no cérebro;
- História atual ou anterior de doenças que podem ser sinal de ataque cardíaco (por exemplo, angina pectoris que causa uma intensa dor no peito, podendo se irradiar para o braço esquerdo) ou de derrame (por exemplo, ataque isquêmico transitório ou um pequeno derrame sem efeitos residuais);
- Presença de um alto risco para a formação de coágulos arteriais ou venosos;
- História atual ou anterior de um certo tipo de enxaqueca acompanhada por sintomas neurológicos focais, tais como: sintomas visuais, dificuldades para falar, fraqueza ou adormecimento em qualquer parte do corpo;
- Diabetes mellitus com lesão de vasos sanguíneos;
- História atual ou anterior de doença do fígado (cujos sintomas podem ser amarelamento da pele ou coceira do corpo todo) e enquanto seu fígado ainda não voltou a funcionar normalmente;
- Uso de qualquer medicamento antiviral que contenha ombitasvir, paritaprevir ou dasabuvir e suas combinações. Esses medicamentos antivirais são utilizados para tratamento de hepatite C crônica (doença infecciosa do fígado, de longa duração, causada pelo vírus da hepatite C);
- História atual ou anterior de câncer que pode se desenvolver sob a influência de hormônios sexuais (p. ex., câncer de mama ou dos órgãos genitais);
- História atual ou anterior de tumor no fígado (benigno ou maligno);
- Presença de sangramento vaginal sem explicação;
- Ocorrência ou suspeita de gravidez;
- Hipersensibilidade (alergia) a qualquer um dos componentes de Femiane, o que pode causar, por exemplo, coceira, erupção cutânea ou inchaço.
Se qualquer um destes casos ocorrer pela primeira vez durante o uso do contraceptivo oral, descontinue o uso imediatamente e consulte seu médico. Neste período, outras medidas contraceptivas não-hormonais devem ser empregadas.
Como usar
Quando usado corretamente, o índice de falha é de aproximadamente 1% ao ano (uma gestação a cada 100 mulheres por ano de uso). O índice de falha pode aumentar quando há esquecimento de tomada das drágeas ou quando estas são tomadas incorretamente, ou ainda em casos de vômitos dentro de 3 a 4 horas após a ingestão de uma drágea ou diarreia intensa, bem como interações medicamentosas.
Siga rigorosamente o procedimento indicado, pois o não-cumprimento pode ocasionar falhas na obtenção dos resultados.
A cartela de Femiane contém 21 drágeas. No verso da cartela encontra-se indicado o dia da semana no qual a drágea deve ser ingerida. Tome uma drágea por dia, aproximadamente à mesma hora, com auxílio de um pouco de líquido se necessário. Siga a direção das flechas, seguindo a ordem dos dias da semana, até que tenha tomado todas as 21 drágeas. Terminadas as drágeas da cartela, realize uma pausa de 7 dias. Neste período, cerca de 2 a 3 dias após a ingestão da última drágea de Femiane, deve ocorrer sangramento semelhante ao menstrual (sangramento por privação hormonal). Inicie nova cartela no oitavo dia, independentemente de ter cessado ou não o sangramento. Isto significa que, em cada mês, estará sempre iniciando uma nova cartela no mesmo dia da semana que a cartela anterior e que ocorrerá o sangramento por privação mais ou menos nos mesmos dias da semana.
Inicio do uso de Femiane
Quando nenhum outro contraceptivo hormonal foi utilizado no mês anterior
Inicie o uso de Femiane no primeiro dia de menstruação, ou seja, tome a drágea indicada com o dia da semana correspondente ao primeiro dia de sangramento. Por exemplo, se a sua menstruação iniciar na sexta-feira, tome a drágea indicada “sexta-feira” no verso da cartela, seguindo a ordem dos dias. A ação contraceptiva de Femiane inicia-se imediatamente. Não é necessário utilizar adicionalmente outro método contraceptivo.
Mudando de outro contraceptivo oral combinado, anel vaginal ou adesivo transdérmico (contraceptivo) para Femiane
Inicie a tomada de Femiane no dia seguinte ao término da cartela do contraceptivo que estava tomando. Isso significa que não haverá pausa entre as cartelas. Se o contraceptivo que estava tomando apresenta comprimidos inativos, ou seja, sem princípio ativo, inicie a tomada de Femiane no dia seguinte à ingestão do último comprimido ativo do contraceptivo. Caso não saiba diferenciar os comprimidos ativos dos inativos, consulte seu médico.
O uso de Femiane também poderá ser iniciado mais tarde, no máximo até o dia seguinte após o intervalo de pausa do contraceptivo que estava sendo utilizado ou no dia seguinte após ter tomado o último comprimido inativo do contraceptivo anterior. Se você estiver mudando de anel vaginal ou adesivo transdérmico, deve começar preferencialmente no dia da retirada do último anel ou adesivo ou, no máximo, no dia previsto para a próxima aplicação. Se seguir essas instruções, não será necessário utilizar adicionalmente um outro método contraceptivo.
Mudando da minipílula (contraceptivo contendo somente progestógeno) para Femiane
Nesse caso, deve-se descontinuar o uso da minipílula e iniciar a tomada de Femiane no dia seguinte, no mesmo horário. Adicionalmente, utilize um método contraceptivo de barreira (por exemplo, preservativo) caso tenha relação sexual nos 7 primeiros dias de uso de Femiane.
Mudando de contraceptivo injetável, implante ou sistema intrauterino (SIU) com liberação de progestógeno para Femiane
Inicie o uso de Femiane na data prevista para a próxima injeção ou no dia de extração (retirada) do implante ou do SIU. Adicionalmente, utilize um método contraceptivo de barreira (por exemplo, preservativo) caso tenha relação sexual nos 7 primeiros dias de uso de Femiane.
Femiane e o pós-parto
No pós-parto, seu médico poderá aconselhá-la a esperar por um ciclo menstrual normal antes de iniciar o uso de Femiane. Às vezes, o uso de Femiane pode ser antecipado com o consentimento do médico.
Se após o parto você teve relação sexual antes de iniciar o uso de Femiane, confirme se você não está grávida ou aguarde o próximo período menstrual.
Se estiver amamentando, discuta primeiramente com seu médico.
Femiane e o pós-aborto
Consulte seu médico.
O que devo fazer em caso de distúrbios gastrintestinais, como vômitos ou diarreia intensa?
Se ocorrerem vômitos ou diarreia intensa após a ingestão da drágea, as substâncias ativas da drágea podem não ter sido absorvidas completamente. Se ocorrerem vômitos no período de 3 a 4 horas após a ingestão da drágea, é como se tivesse se esquecido de tomá-la. Consulte seu médico em quadros de diarreia intensa.
O que devo fazer em caso de sangramento inesperado?
Como ocorre com todos os contraceptivos orais, pode surgir, durante os primeiros meses de uso, sangramento intermenstrual irregular (gotejamento ou sangramento de escape), isto é, sangramento fora da época esperada, podendo ser necessário o uso de absorventes higiênicos. Deve-se continuar a tomar as drágeas, pois, em geral, o sangramento intermenstrual cessa espontaneamente, uma vez que seu organismo tenha se adaptado ao contraceptivo oral (geralmente, após 3 meses de tomada das drágeas). Caso o sangramento não cesse, torne-se mais intenso ou reinicie, consulte o seu médico.
O que fazer se não ocorrer sangramento?
Se todas as drágeas foram tomadas corretamente, sempre no mesmo horário, não houve vômito, diarreia intensa ou uso concomitante de outros medicamentos, é pouco provável que você esteja grávida. Continue tomando Femiane normalmente. Se você não tomou as drágeas corretamente ou se você tomou as drágeas corretamente mas o sangramento esperado não ocorreu por dois meses seguidos, você pode estar grávida. Consulte o seu médico imediatamente. Não inicie nova cartela de Femiane até que a suspeita de gravidez seja afastada pelo seu médico. Neste período use medidas contraceptivas não-hormonais.
Quando posso descontinuar o uso de Femiane?
O uso de Femiane pode ser descontinuado a qualquer momento. Porém, não o faça sem o conhecimento do seu médico.
Se você não deseja engravidar após descontinuar o uso de Femiane, consulte o seu médico para que ele lhe indique outro método contraceptivo.
Se você desejar engravidar, pare de tomar Femiane e recomenda-se que espere um ciclo menstrual ocorrer para tentar engravidar. Converse com o seu médico.
Siga a orientação de seu médico, respeitando sempre os horários, as doses e a duração do tratamento. Não interrompa o tratamento sem o conhecimento do seu médico.
Este medicamento não deve ser partido, aberto ou mastigado.
O que devo fazer quando eu me esquecer de usar o Femiane?
Se houver um atraso de menos de 12 horas do horário habitual de ingestão, a proteção contraceptiva de Femiane não será reduzida. Tome a drágea esquecida assim que se lembrar e tome a próxima drágea no horário habitual.
Se houver um atraso de mais de 12 horas do horário habitual de ingestão, a proteção contraceptiva de Femiane pode ficar reduzida neste ciclo, especialmente se ocorrer o esquecimento da tomada no começo ou no final da cartela. Veja a seguir como proceder em cada caso específico.
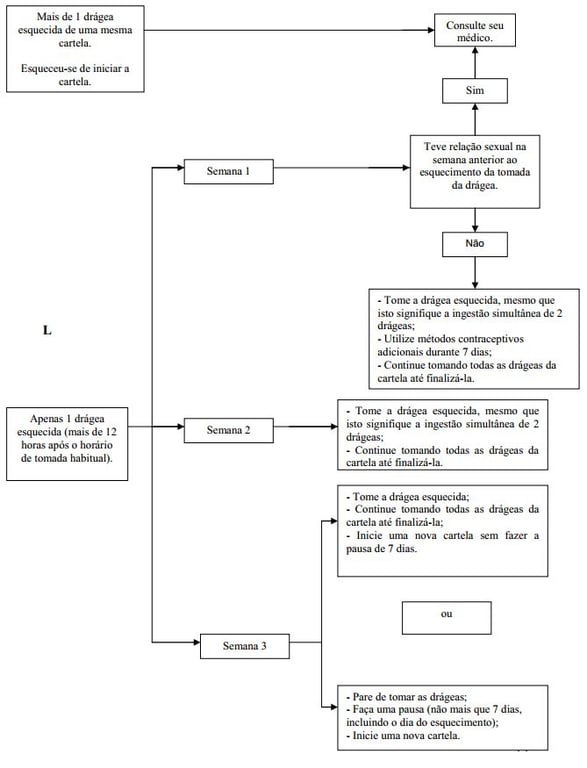
Esquecimento de 1 drágea na primeira semana de uso
Tome a drágea esquecida assim que se lembrar (mesmo que isto signifique tomar duas drágeas de uma só vez) e continue a tomar as próximas drágeas no horário habitual.
Utilize método contraceptivo adicional (método de barreira - por exemplo, preservativo) durante os próximos 7 dias. Se teve relação sexual na semana anterior ao esquecimento da tomada da drágea, há possibilidade de engravidar. Comunique o fato imediatamente ao seu médico.
Esquecimento de 1 drágea na segunda semana de uso
Tome a drágea esquecida assim que se lembrar, mesmo que isto signifique a ingestão simultânea de duas drágeas e continue a tomar as próximas drágeas no horário habitual. A proteção contraceptiva de Femiane está mantida. Não é necessário utilizar método contraceptivo adicional.
Esquecimento de 1 drágea na terceira semana de uso
Escolha uma das duas opções abaixo, sem a necessidade de utilizar método contraceptivo adicional:
- Tome a drágea esquecida assim que se lembrar (inclui-se a possibilidade de tomar duas drágeas de uma só vez) e continue a tomar as próximas drágeas no horário habitual. Inicie a nova cartela assim que terminar a atual, sem que haja pausa entre uma cartela e outra. É possível que o sangramento ocorra somente após o término da segunda cartela. No entanto, pode ocorrer sangramento do tipo gotejamento ou de escape enquanto estiver tomando as drágeas.
- Deixe de tomar as drágeas da cartela atual, faça uma pausa de 7 dias, ou menos, contando inclusive o dia no qual esqueceu de tomar a drágea e inicie uma nova cartela. Caso deseje manter o mesmo dia da semana para início de tomada, a pausa pode ser menor do que 7 dias. Por exemplo: se a cartela foi iniciada em uma quarta-feira e você esqueceu de tomar a drágea na sexta-feira da última semana, pode iniciar a nova cartela na quarta-feira da semana seguinte ao esquecimento, praticando, desta forma, uma pausa de apenas 5 dias. Veja esquema ilustrativo abaixo:
Exemplo em caso de esquecimento:
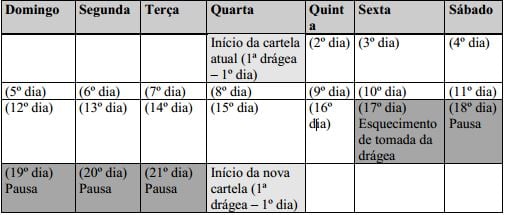
Mais de 1 drágea esquecida
Se mais de uma drágea de uma mesma cartela for esquecida, consulte seu médico. Quanto mais drágeas sequenciais forem esquecidas, menor será o efeito contraceptivo.
Se não ocorrer sangramento por privação hormonal (semelhante à menstruação) no intervalo de pausa de 7 dias, pode ser que esteja grávida. Consulte seu médico antes de iniciar uma nova cartela.
Em caso de dúvidas, procure orientação do farmacêutico ou de seu médico ou cirurgião-dentista.
Precauções
Informações ao paciente
Antes de iniciar o uso de um medicamento, é importante ler as informações contidas na bula, verificar o prazo de validade, o conteúdo e a integridade da embalagem.
Mantenha a bula do produto sempre em mãos para qualquer consulta que se faça necessária.
Leia com atenção as informações presentes na bula antes de usar o produto, pois a mesma contém informações sobre os benefícios e os riscos associados ao uso dos contraceptivos orais.
Você também encontrará informações sobre o uso adequado do contraceptivo e sobre a necessidade de consultar o seu médico regularmente.
Converse com o seu médico para obter maiores esclarecimentos sobre a ação do produto e sua utilização.
Advertências e Precauções
Nesta bula, estão descritas várias situações em que o uso do contraceptivo oral deve ser descontinuado ou em que pode haver diminuição da sua eficácia. Nestas situações, deve-se evitar a relação sexual ou, então, utilizar adicionalmente métodos contraceptivos não-hormonais como, por exemplo, preservativo ou outro método de barreira. Não utilize os métodos da tabelinha (do ritmo ou Ogino-Knaus) ou da temperatura. Esses métodos podem falhar, pois os contraceptivos hormonais modificam as variações de temperatura e do muco cervical que ocorrem durante o ciclo menstrual normal.
Femiane, como todos os demais contraceptivos orais, não protege contra infecções causadas pelo HIV (AIDS), nem contra qualquer outra doença sexualmente transmissível.
É recomendável consultar o médico regularmente para que ele possa realizar os exames clínico geral e ginecológico de rotina e confirmar se o uso de Femiane pode ser continuado.
O uso de contraceptivo combinado requer cuidadosa supervisão médica na presença das condições descritas abaixo. Essas condições devem ser comunicadas ao médico antes do início do uso de Femiane e se qualquer uma delas aparecer ou piorar durante o uso de Femiane:
- Fumo;
- Diabetes;
- Excesso de peso;
- Pressão alta;
- Alteração na válvula cardíaca ou alteração do batimento cardíaco; inflamação das veias (flebite superficial);
- Veias varicosas;
- Qualquer familiar direto que já teve um coágulo (trombose nas pernas, pulmões (embolia pulmonar) ou qualquer outra parte do corpo), ataque cardíaco ou derrame em idade jovem;
- Enxaqueca;
- Epilepsia;
- Se você ou algum familiar direto tem ou já apresentou níveis altos de colesterol ou triglicérides (um tipo de gordura) no sangue; algum familiar direto que tem ou já teve câncer de mama;
- Se você tem doença do fígado ou da vesícula biliar;
- Doença de Crohn ou colite ulcerativa (doença inflamatória crônica do intestino);
- Lúpus eritematoso sistêmico (doença do sistema imunológico);
- Síndrome hemolítico-urêmica (alteração da coagulação sanguínea que causa insuficiência renal);
- Anemia falciforme;
- Condição que tenha ocorrido pela primeira vez, ou piorado, durante a gravidez ou uso prévio de hormônios sexuais como, por exemplo, perda de audição, porfiria (doença metabólica), herpes gestacional (doença de pele) e coreia de Sydenham (doença neurológica);
- Tem ou já apresentou cloasma (pigmentação marrom-amarelada da pele, especialmente a do rosto). Nesse caso, evite a exposição direta ao sol ou à radiação ultravioleta;
- Angioedema hereditário (estrogênios exógenos podem induzir ou intensificar os seus sintomas).
Consulte seu médico imediatamente se você apresentar sintomas de angioedema, tais como:
Inchaço do rosto, língua e/ou garganta, dificuldade para engolir ou urticária junto com dificuldade para respirar. Medicamentos contendo estrogênios podem induzir ou piorar os sintomas de angioedema.
Contraceptivos e a trombose
A trombose é a formação de um coágulo que pode interromper a passagem do sangue nos vasos. Algumas vezes, a trombose ocorre nas veias profundas das pernas (trombose venosa profunda). O tromboembolismo venoso (TEV) pode se desenvolver se você estiver tomando ou não uma pílula. Ele também pode ocorrer se você estiver grávida. Se o coágulo se desprender das veias onde foi formado, ele pode se deslocar para as artérias dos pulmões, causando a embolia pulmonar. Os coágulos também podem ocorrer muito raramente nos vasos sanguíneos do coração (causando o ataque cardíaco). Os coágulos ou a ruptura de um vaso no cérebro podem causar o derrame.
Estudos de longa duração sugerem que pode existir uma ligação entre o uso de pílula (também chamada de contraceptivo oral combinado (COC) ou pílula combinada, pois contém dois diferentes tipos de hormônios femininos chamados estrogênios e progestógenos) e um risco aumentado de coágulos arteriais e venosos, embolia, ataque cardíaco ou derrame. A ocorrência destes eventos é rara.
O risco de ocorrência de tromboembolismo venoso é mais elevado durante o primeiro ano de uso. Este aumento no risco está presente em usuárias de primeira vez de contraceptivo oral combinado e em usuárias que ficaram 4 semanas ou mais sem tomar a pílula e estão voltando a utilizar o mesmo contraceptivo oral combinado que era utilizado anteriormente ou outro contraceptivo oral combinado.
Dados de um grande estudo sugerem que o risco aumentado está principalmente presente nos 3 primeiros meses de uso.
O risco de ocorrência de tromboembolismo venoso em usuárias de pílulas contendo baixa dose de estrogênio (<0,05mg de etinilestradiol) é duas a três vezes maior que em não usuárias de contraceptivos orais combinados, que não estejam grávidas e permanece menor do que o risco associado à gravidez e ao parto.
Muito ocasionalmente, eventos tromboembólicos, arteriais ou venosos, podem causar incapacidade grave permanente, podendo provocar risco para a vida da usuária ou podendo inclusive ser fatais.
O tromboembolismo venoso se manifesta como trombose venosa profunda e/ou embolia pulmonar e pode ocorrer durante o uso de qualquer contraceptivo oral combinado.
Em casos extremamente raros, os coágulos também podem ocorrer em outras partes do corpo, incluindo fígado, intestino, rins, cérebro ou olhos.
Se ocorrer qualquer um dos eventos mencionados a seguir, interrompa o uso da pílula e contate seu médico imediatamente se notar sinais de:
- Trombose venosa profunda, tais como: inchaço de uma perna ou ao longo de uma veia da perna; dor ou sensibilidade na perna que pode ser sentida apenas quando você estiver em pé ou andando; sensação aumentada de calor na perna afetada; vermelhidão ou descoloração da pele da perna;
- Embolia pulmonar, tais como: início súbito de falta inexplicável de ar ou respiração rápida; tosse de início abrupto que pode levar a tosse com sangue; dor aguda no peito que pode aumentar com a respiração profunda; ansiedade; tontura grave ou vertigem; batimento cardíaco rápido ou irregular. Alguns destes sintomas (por exemplo, falta de ar, tosse) não são específicos e podem ser erroneamente interpretados como eventos mais comuns ou menos graves (por exemplo, infecções do trato respiratório);
- Derrame, tais como: diminuição da sensibilidade ou da força motora afetando de forma súbita, a face, braço ou perna, especialmente em um lado do corpo, confusão súbita, dificuldade para falar ou compreender; dificuldade repentina para enxergar com um ou ambos os olhos; súbita dificuldade para caminhar, tontura; perda de equilíbrio ou de coordenação; dor de cabeça repentina, intensa ou prolongada, sem causa conhecida; perda de consciência ou desmaio, com ou sem convulsão;
- Coágulos bloqueando outros vasos arteriais, tais como: dor súbita, inchaço e ligeira coloração azulada (cianose) de uma extremidade, abdome agudo;
- Ataque cardíaco, tais como: dor, desconforto, pressão, peso, sensação de aperto ou estufamento no peito, braço ou abaixo do esterno; desconforto que se irradia para as costas, mandíbula, garganta, braços, estômago; saciedade, indigestão ou sensação de asfixia; sudorese; náuseas, vômitos ou tontura, fraqueza extrema, ansiedade ou falta de ar; batimentos cardíacos rápidos ou irregulares;
- Tromboembolismo arterial (vaso sanguíneo arterial bloqueado por um coágulo que se deslocou).
Seu médico irá verificar se, por exemplo, você possui um risco maior de desenvolver trombose devido à combinação de fatores de risco ou talvez um único fator de risco muito alto. No caso de uma combinação de fatores de risco, o risco pode ser mais alto que uma simples adição de dois fatores individuais. Se o risco for muito alto, seu médico não irá prescrever o uso da pílula.
O risco de coágulo arterial ou venoso (por exemplo, trombose venosa profunda, embolia pulmonar, ataque cardíaco) ou derrame aumenta:
- Com a idade;
- Se você estiver acima do peso;
- Se qualquer familiar direto seu teve um coágulo (trombose nas pernas, pulmão (embolia pulmonar) ou qualquer outra parte do corpo), ataque cardíaco ou derrame em idade jovem, ou se você ou qualquer familiar tiver ou suspeitar de distúrbio hereditário da coagulação, que possa aumentar seu risco de desenvolver trombose. Neste caso você deve ser encaminhada a um especialista antes de decidir pelo uso de qualquer contraceptivo hormonal combinado. Certos fatores sanguíneos que podem sugerir uma tendência para trombose venosa ou arterial incluem resistência à proteína C ativada, hiper-homocisteinemia, deficiência de antitrombina III, proteína C e proteína S, anticorpos antifosfolipídios (anticorpos anticardiolipina, anticoagulante lúpico);
- Com imobilização prolongada (por exemplo, durante o uso de gessos ou talas em sua (s) perna (s)), cirurgia de grande porte, qualquer intervenção cirúrgica em membros inferiores ou trauma extenso. Informe seu médico. Nestas situações, é aconselhável descontinuar o uso da pílula (em casos de cirurgia programada você deve descontinuar o uso pelo menos 4 semanas antes) e não reiniciá-lo até, pelo menos, duas semanas após o total restabelecimento;
- Se você fuma (com consumo elevado de cigarros e aumento da idade, o risco tornase ainda maior, especialmente em mulheres com idade superior a 35 anos). Descontinue o consumo de cigarros durante o uso de pílula, especialmente se tem mais de 35 anos de idade;
- Se você ou alguém de sua família tem ou teve altos níveis de colesterol ou triglicérides (um tipo de gordura) no sangue;
- Se você tem pressão alta. Se você desenvolver pressão alta durante o uso de pílula, seu médico poderá pedir que você descontinue o uso;
- Se você tem enxaqueca;
- Se você tem distúrbio da válvula do coração ou certo tipo de distúrbio do ritmo cardíaco.
Imediatamente após o parto, as mulheres têm risco aumentado de formação de coágulos, portanto pergunte ao seu médico quando você poderá iniciar o uso de pílula combinada após o parto.
Contraceptivos e o câncer
O câncer de mama é diagnosticado com frequência um pouco maior entre as usuárias dos contraceptivos orais combinados, mas não se sabe se esse aumento é devido ao uso do contraceptivo. Pode ser que esta diferença esteja associada à maior frequência com que as usuárias de contraceptivos orais são examinadas por seus médicos. O risco de câncer de mama desaparece gradualmente após a descontinuação do uso do contraceptivo hormonal combinado. É importante examinar as mamas regularmente e contatar o médico se você sentir qualquer caroço nas mamas.
Em casos raros, foram observados tumores benignos de fígado e, mais raramente, tumores malignos de fígado nas usuárias de contraceptivos orais. Em casos isolados, estes tumores podem causar hemorragias internas com risco para a vida da usuária.
Em caso de dor abdominal intensa, consulte o seu médico imediatamente.
O fator de risco mais importante para o câncer cervical (câncer de colo uterino) é a infecção persistente por HPV (papilomavírus humano). Alguns estudos epidemiológicos indicaram que o uso de COCs por período prolongado pode contribuir para este risco aumentado, mas continua existindo controvérsia sobre a extensão em que esta ocorrência possa ser atribuída aos efeitos concorrentes, por exemplo, da realização de exame cervical (papanicolau) e do comportamento sexual, incluindo a utilização de contraceptivos de barreira.
Os tumores mencionados acima podem provocar risco para a vida da usuária ou podem ser fatais.
Reações Adversas
Como todo medicamento, Femiane pode causar efeitos indesejáveis, no entanto estes efeitos não se manifestam em todas as usuárias. Se qualquer efeito indesejável ocorrer ou piorar, ou se você observar algum efeito indesejável não citado a seguir durante o uso de Femiane, consulte seu médico.
Reações graves
As reações graves associadas ao uso do contraceptivo.
Leia estes itens com atenção e não deixe de conversar com o seu médico em caso de dúvidas, ou imediatamente quando achar apropriado.
Outras possíveis reações
As seguintes reações têm sido observadas em usuárias de contraceptivos orais combinados:
Reações adversas comuns (entre 1 e 10 em cada 100 usuárias podem ser afetadas):
Náuseas, dor abdominal, aumento de peso corporal, dor de cabeça, depressão ou alterações de humor, dor nas mamas incluindo hipersensibilidade.
Reações adversas incomuns (entre 1 e 10 em cada 1.000 usuárias podem ser afetadas):
Vômitos, diarreia, retenção de líquido, enxaqueca, diminuição do desejo sexual, aumento do tamanho das mamas, erupção cutânea, urticária.
Reações adversas raras (entre 1 e 10 em cada 10.000 usuárias podem ser afetadas):
Intolerância a lentes de contato, reações alérgicas (hipersensibilidade), diminuição de peso corporal, aumento do desejo sexual, corrimento vaginal, secreção das mamas, eritema nodoso ou multiforme (doenças de pele), distúrbios tromboembólicos arteriais e venosos (formação de coágulos)*.
*Frequência estimada a partir de estudos epidemiológicos envolvendo um grupo de usuárias de contraceptivos orais combinados. Os termos distúrbios tromboembólicos arteriais e venosos abrangem: qualquer bloqueio ou coágulo em uma veia periférica profunda, coágulos que percorrem o sistema venoso do sangue (p. ex., no pulmão é conhecido como embolia pulmonar ou como infarto pulmonar), ataque cardíaco causado por coágulos, derrame causado por um bloqueio do fornecimento de sangue para o cérebro ou no cérebro.
Descrição das reações adversas selecionadas:
As reações adversas com frequência muito baixa ou com início tardio dos sintomas que foram consideradas relacionadas ao grupo de usuárias de contraceptivo oral combinado estão listadas a seguir.
Contraceptivos e o câncer:
- A frequência de diagnósticos de câncer de mama é ligeiramente maior em usuárias de contraceptivo oral. Como o câncer de mama é raro em mulheres abaixo de 40 anos, o aumento do risco é pequeno em relação ao risco geral de câncer de mama. A causalidade com uso de COCs é desconhecida;
- Tumores no fígado (benigno e maligno).
Outras condições:
- Mulheres com hipertrigliceridemia (aumento de gordura no sangue, resultando em um risco aumentado de pancreatite em usuárias de COCs);
- Hipertensão (pressão alta);
- Ocorrência ou piora de condições para as quais a associação com o uso de COCs não é conclusiva: icterícia (pigmentação amarelada da pele) e/ou prurido (coceira) relacionado à colestase (fluxo biliar bloqueado); formação de cálculos biliares (pedras na vesícula); uma condição metabólica chamada de porfiria, lúpus eritematoso sistêmico (uma doença crônica autoimune); síndrome hemolíticourêmica (alteração da coagulação sanguínea); uma condição neurológica chamada coreia de Sydenham; herpes gestacional (um tipo de condição de pele que ocorre durante a gravidez); perda de audição relacionada à otosclerose;
- Em mulheres com angioedema hereditário (caracterizado por inchaço repentino, por exemplo, dos olhos, boca, garganta, etc), estrogênios exógenos podem induzir ou intensificar sintomas de angioedema;
- Distúrbios das funções do fígado;
- Alterações na tolerância à glicose ou efeitos sobre a resistência periférica à insulina;
- Doença de Crohn, colite ulcerativa;
- Cloasma (pigmentação marrom-amarelada da pele, especialmente a do rosto).
População Especial
Gravidez e a amamentação
Femiane não deve ser usado quando há suspeita de gravidez ou durante a gestação.
Se suspeitar da possibilidade de estar grávida durante o uso de Femiane suspenda o uso e consulte seu médico o mais rápido possível.
Entretanto, estudos epidemiológicos abrangentes não revelaram risco aumentado de malformações congênitas em crianças nascidas de mulheres que tenham utilizado COCs antes da gestação. Também não foram verificados efeitos teratogênicos decorrentes da ingestão acidental de COCs no início da gestação.
Categoria X.
Em estudos em animais e mulheres grávidas, o fármaco provocou anomalias fetais, havendo clara evidência de risco para o feto que é maior do que qualquer benefício possível para a paciente.
Este medicamento não deve ser utilizado por mulheres grávidas ou que possam ficar grávidas durante o tratamento.
De modo geral, o uso de Femiane durante a amamentação não é recomendado. Se desejar usar contraceptivo oral durante a amamentação, converse primeiramente com seu médico.
Efeitos sobre a capacidade de dirigir veículos e operar máquinas
Não foram conduzidos estudos e não foram observados efeitos sobre a capacidade de dirigir veículos e operar máquinas.
Crianças
Femiane é indicado apenas para uso após a menarca (primeira menstruação).
Usuárias idosas
Femiane não é indicado para uso após a menopausa.
Usuárias com insuficiência hepática
Femiane é contraindicado em mulheres com doença hepática (doença do fígado) grave.
Usuárias com insuficiência renal
Fale com seu médico. Dados disponíveis não sugerem alteração no tratamento desta população de usuárias.
Informe ao seu médico ou cirurgião-dentista se você está fazendo uso de algum outro medicamento.
Não use medicamento sem o conhecimento do seu médico. Pode ser perigoso para a sua saúde.
Atenção: este medicamento contém Açúcar, portanto, deve ser usado com cautela em portadores de Diabetes.
Composição
Cada drágea de Femiane contém:
| Gestodeno | 0,075mg |
| Etinilestradiol | 0,02mg |
Excipientes: lactose, amido, povidona, estearato de magnésio, sacarose, macrogol, carbonato de cálcio, talco, cera montanglicol.
Superdosagem
Não há relatos de efeitos nocivos graves após a ingestão de várias drágeas de Femiane de uma única vez. Caso isto ocorra, podem aparecer náuseas, vômitos ou sangramento vaginal. Mesmo meninas que ainda não tenham menstruado, mas acidentalmente tomaram esse medicamento, podem ter um sangramento. Se a ingestão acidental ocorrer com você ou com uma criança, consulte o médico.
Em caso de uso de grande quantidade deste medicamento, procure rapidamente socorro médico e leve a embalagem ou bula do medicamento, se possível. Ligue para 0800 722 6001, se você precisar de mais orientações.
Interação Medicamentosa
Interações entre etinilestradiol e outras substâncias podem diminuir ou aumentar as concentrações séricas de etinilestradiol.
Concentrações séricas mais baixas de etinilestradiol podem causar maior incidência de sangramento de escape e irregularidades menstruais e, possivelmente, podem reduzir a eficácia do contraceptivo oral combinado.
Durante o uso concomitante de produtos com etinilestradiol e substâncias que podem diminuir as concentrações séricas de etinilestradiol, recomenda-se que um método anticoncepcional não-hormonal (como preservativos e espermicida) seja utilizado além da ingestão regular de Gestodeno + etinilestradiol (substância ativa). No caso de uso prolongado dessas substâncias, os contraceptivos orais combinados não devem ser considerados os contraceptivos primários.
Após a descontinuação das substâncias que podem diminuir as concentrações séricas de etinilestradiol, recomenda-se o uso de um método anticoncepcional não-hormonal por, no mínimo, 7 dias. Aconselha-se o uso prolongado do método alternativo após a descontinuação das substâncias que resultaram na indução das enzimas microssomais hepáticas, levando a uma diminuição das concentrações séricas de etinilestradiol. Às vezes, pode levar várias semanas até a indução enzimática desaparecer completamente, dependendo da dose, duração do uso e taxa de eliminação da substância indutora.
A seguir, alguns exemplos das substâncias que podem diminuir as concentrações séricas de etinilestradiol
- Qualquer substância que reduza o tempo do trânsito gastrintestinal e, portanto, a absorção do etinilestradiol.
- Substâncias indutoras das enzimas microssomais hepáticas, como rifampicina, rifabutina, barbitúricos, primidona, fenilbutazona, fenitoína, dexametasona, griseofulvina, topiramato, alguns inibidores de protease, modafinil.
- Hypericum perforatum, também conhecido como erva de São João, e ritonavir* (possivelmente por indução das enzimas microssomais hepáticas).
- Alguns antibióticos (por exemplo, ampicilina e outras penicilinas, tetraciclinas), por diminuição da circulação êntero-hepática de estrogênios.
A seguir, alguns exemplos de substâncias que podem aumentar as concentrações séricas de etinilestradiol
- Atorvastatina.
- Inibidores competitivos de sulfatações na parede gastrintestinal, como o ácido ascórbico (vitamina C) e o paracetamol (acetaminofeno).
- Substâncias que inibem as isoenzimas 3A4 do citocromo P450, como indinavir, fluconazol e troleandomicina.
A troleandomicina pode aumentar o risco de colestase intra-hepática durante a administração concomitante com contraceptivos orais combinados.
O etinilestradiol pode interferir no metabolismo de outras drogas por inibição das enzimas microssomais hepáticas ou indução da conjugação hepática da droga, sobretudo a glicuronização. Conseqüentemente, as concentrações plasmáticas e teciduais podem aumentar (p. ex., ciclosporina, teofilina, corticosteróides) ou diminuir (p. ex., lamotrigina).
Em pacientes tratados com a flunarizina, relatou-se que o uso de contraceptivos orais aumenta o risco de galactorréia. As bulas dos medicamentos concomitantes devem ser consultadas para identificar possíveis interações.
*Embora o ritonavir seja um inibidor do citocromo P450 3A4, demonstrou-se que esse tratamento diminui as concentrações séricas de etinilestradiol (vide acima).
Interação com exames laboratoriais
O uso de contraceptivos orais combinados pode causar algumas alterações fisiológicas que podem se refletir nos resultados de alguns exames laboratoriais, incluindo:
- Parâmetros bioquímicos da função hepática (incluindo a diminuição da bilirrubina e da fosfatase alcalina), função tireoidiana (aumento dos níveis totais de T3 e T4 devido ao aumento da TBG [globulina de ligação à tiroxina], diminuição da captação de T3 livre), função adrenal (aumento do cortisol plasmático, aumento da globulina de ligação a cortisol, diminuição do sulfato de deidroepiandrosterona [DHEAS]) e função renal (aumento da creatinina plasmática e clearance de creatinina).
- Níveis plasmáticos de proteínas (carreadoras), como globulina de ligação a corticosteroide e frações lipídicas/lipoproteicas.
- Parâmetros do metabolismo de carboidratos;
- Parâmetros de coagulação e fibrinólise.
- Diminuição dos níveis séricos de folato.
Ação da Substância
Resultados de Eficácia
Os seguintes benefícios à saúde relacionados ao uso de contraceptivos orais combinados são confirmados pelos estudos epidemiológicos com formulações de contraceptivos orais combinados utilizando amplamente doses maiores que 35g de etinilestradiol ou 50g de mestranol.
Efeitos sobre a menstruação
Melhora da regularidade do ciclo menstrual; diminuição da perda de sangue e da incidência de anemia ferropriva; diminuição da incidência de dismenorreia.
Efeitos relacionados à inibição da ovulação
Diminuição da incidência de cistos ovarianos funcionais; diminuição da incidência de gravidez ectópica.
Outros benefícios não-contraceptivos
Diminuição da incidência de fibroadenomas e de doença fibrocística benigna da mama; diminuição da incidência de doença inflamatória pélvica aguda; diminuição da incidência de câncer endometrial; diminuição da incidência de câncer de ovário; diminuição da gravidade de acne.
Características Farmacológicas
Este medicamento é um contraceptivo oral que combina o componente estrogênico etinilestradiol e o componente progestogênico gestodeno.
Farmacologia Clínica
Os contraceptivos orais combinados agem por supressão das gonadotrofinas. Embora o resultado primário dessa ação seja a inibição da ovulação, outras alterações incluem mudanças no muco cervical (que aumenta a dificuldade de entrada do esperma no útero) e no endométrio (que reduz a probabilidade de implantação).
Quando corretamente e constantemente ingeridos, a taxa provável de falha dos contraceptivos orais combinados é de 0,1% por ano, entretanto, a taxa de falha durante uso típico é de 5% por ano para todos os tipos de contraceptivos orais. A eficácia da maioria dos métodos de contracepção depende da precisão com que eles são usados. A falha do método é mais comum se ocorrer esquecimento da tomada de um ou mais comprimidos do contraceptivo.
Farmacocinética
O gestodeno é rápida e completamente absorvido pelo trato gastrintestinal. Não sofre metabolização de primeira passagem e está quase que completamente biodisponível após administração oral. No plasma, gestodeno liga-se amplamente às globulinas fixadoras dos hormônios sexuais (SHBG). Durante administrações repetidas, um acúmulo de gestodeno pode ser visto no plasma, com a fase de equilíbrio observada durante a segunda metade de um ciclo de tratamento. Entretanto, somente uma pequena fração (< 1%) do gestodeno total está presente na forma livre.
O gestodeno é completamente metabolizado por redução do grupo 3-ceto e da dupla ligação delta-4, e por inúmeras hidroxilações. Nenhum metabólito farmacologicamente ativo do gestodeno é conhecido. Os metabólitos do gestodeno são excretados na urina (50%) e nas fezes (33%) com uma meia-vida de eliminação de aproximadamente um dia.
O etinilestradiol é rápida e completamente absorvido pelo trato gastrintestinal. Sofre intensa metabolização de primeira passagem hepática. A biodisponibilidade média está em torno de 45% com significante variação individual. O etinilestradiol liga-se fortemente a albumina e induz um aumento na concentração plasmática de SHBG. Após repetidas administrações por via oral, a concentração sanguínea de etinilestradiol aumenta em torno de 30-50%, atingindo a fase de equilíbrio durante a segunda metade de cada ciclo de tratamento.
Após administração oral única, os níveis plasmáticos máximos de etinilestradiol são alcançados dentro de 1-2 horas. A curva de disposição mostra duas fases com meias-vidas de 1-3 horas e 10-14 horas aproximadamente.
O etinilestradiol é primariamente metabolizado por hidroxilação aromática, mas uma grande variedade de metabólitos hidroxilados e metilados , são formados, estando presentes como metabólitos livres ou conjugados com glicuronídeos e sulfatos. Os metabólitos de etinilestradiol não são farmacologicamente ativos. O etinilestradiol conjugado é excretado pela bile e sujeito a recirculação êntero-hepática. A meia-vida de eliminação de etinilestradiol é de aproximadamente 10 horas. Cerca de 40% da droga é excretada na urina e 60% eliminada nas fezes.
Cuidados de Armazenamento
O medicamento deve ser mantido em temperatura ambiente (entre 15°C e 30°C). Proteger da luz e umidade. Após aberto, manter o blíster no envelope de alumínio durante o período de uso.
Características Organolépticas
Drágeas de cor branca, sem cheiro (odor) ou gosto característico.
Antes de usar, observe o aspecto do medicamento. Caso ele esteja no prazo de validade e você observe alguma mudança no aspecto, consulte o farmacêutico para saber se poderá utilizá-lo.
Todo medicamento deve ser mantido fora do alcance das crianças.
Número de lote e datas de fabricação e validade: vide embalagem.
Não use medicamento com o prazo de validade vencido. Guarde-o em sua embalagem original.
Dizeres Legais
MS-1.7056.0060
Farm. Resp.:
Dra. Dirce Eiko Mimura
CRF-SP nº 16532
Fabricado por:
Schering do Brasil, Química e Farmacêutica Ltda.
São Paulo - SP
Registrado por:
Bayer S.A.
Rua Domingos Jorge, 1.100
04779-900 - Socorro - São Paulo - SP
C.N.P.J. nº 18.459.628/0001-15
Indústria Brasileira
Genéricos de Femiane - 21 Drágeas
Comparar preços de remédios e medicamentos no CliqueFarma é rápido e simples.
O CliqueFarma, é uma ferramenta para comparativo de preços de produtos farmacêuticos. Não comercializamos, não indicamos, não receitamos, nenhum tipo de medicamento essa função cabe exclusivamente a médicos e farmacêuticos. Não consuma qualquer tipo de medicamento sem consultar seu médico.
SE PERSISTIREM OS SINTOMAS, O MÉDICO DEVERÁ SER CONSULTADO. PROCURE UM MÉDICO E O FARMACÊUTICO. LEIA A BULA.
Conheça nossos Termos de Uso