Comparamos o preço de Caneta Humapen Savvio Vermelha, veja o menor preço

R$ 163,99
RReferência
5
ofertasMelhores preços a partir de R$ 163,99 até R$ 291,49
Menor preço
vendido por Pague Menos
economize
43.74%
R$ 163,99
vendido por Sansil Farma
economize
41.16%
R$ 171,52
Frete Reduzido para o estado de São Paulo acesse e confira
vendido por Farmácia Indiana
economize
15.09%
R$ 247,51
vendido por Drogaria Araújo
economize
9.85%
R$ 262,79
vendido por Panvel Farmácias
R$ 291,49
Dúvidas quanto ao Preço ou Frete? Clique e vá direto ao site da Drogaria.
Para que serve
Dúvidas sobre a inserção do refil
1. Por que o parafuso não sai quando não há refil na caneta?
O parafuso não deve sair quando você empurra o botão injetor a menos que haja um refil na caneta. Uma vez inserido o refil, o parafuso sairá quando o botão injetor for pressionado.
2. O que devo fazer se não conseguir conectar o suporte do refil ao corpo da caneta?
Verifique se o refil de insulina Lilly de 3 mL está corretamente inserido no suporte do refil. Então, cuidadosamente, alinhe o suporte do refil ao corpo da caneta e gire-o até encaixar.
Dúvidas sobre a preparação da caneta
1. Por que é importante preparar a caneta antes de cada injeção?
- A preparação ajuda a garantir que a caneta e a agulha estejam funcionando bem.
- A preparação remove o ar que possa ter se juntado na agulha ou no refil de insulina durante o uso normal.
2. Por que pode ser necessário preparar várias vezes a caneta quando um novo refil é inserido?
Pode ficar um espaço entre o parafuso e o êmbolo do refil. Repetir os passos da preparação fará com que o parafuso se mova para fora até tocar o êmbolo do refil.
3. Por que devo preparar a caneta até ver sair um jato de insulina e por que a caneta não está pronta para uso se eu vir uma gota de insulina na ponta da agulha?
- Você pode ver uma gota de insulina na ponta da agulha assim que conectá- la. Isso só mostra que a agulha está conectada e que não está entupida. Você ainda deve preparar a caneta até ver um jato de insulina sair.
- Também é possível não ver nenhum jato. Isso pode acontecer porque o parafuso está se movendo para frente para fechar o espaço entre o parafuso e o êmbolo do refil.
- Se tiver ar no refil, a insulina pode espirrar ou vazar até que todo o ar seja removido.
- A insulina só sairá como um jato quando a caneta for adequadamente preparada.
- Se o botão injetor estiver muito duro, a agulha pode estar entupida. Conecte uma agulha nova.
Repita os passos da preparação até ver um jato de insulina. Se você não conseguir ver um jato de insulina saindo da agulha, não use a caneta. Contate o Lilly SAC 0800 701 0444 ou fale com seu médico para assistência da caneta.
4. O que fazer se houver bolhas de ar no refil?
Preparar sua caneta removerá o ar. Aponte a caneta para cima e bata levemente no refil com os dedos para que as bolhas de ar fiquem na parte de cima. Repita os passos da preparação até ver um jato de insulina. Uma pequena bolha de ar pode ficar no refil após a preparação. Se você tiver preparado adequadamente a caneta, essa pequena bolha de ar não afetará sua dose de insulina.
Dúvidas sobre a injeção
1. O que fazer se eu selecionar a dose errada (muito alta ou muito baixa)?
Gire o seletor de dose para frente ou para trás para corrigir a dose antes de injetar.
2. O que fazer se minha dose total não puder ser selecionada?
Se sua dose for superior ao número de unidades que restam no refil, você pode injetar a quantidade remanescente nesse refil e depois usar um novo refil para completar a dose OU injetar a dose total usando um novo refil.
Por exemplo, se você precisa de 31 unidades e só restam 25 no refil, será impossível selecionar acima de 25 unidades. Nesse caso você precisará de mais 6 unidades.
Não tente selecionar acima desse ponto. Ao invés disso você deve:
- Injetar a dose parcial e depois injetar o restante usando um novo refil.
OU
- Injetar a dose total usando um novo refil.
3. Por que tenho dificuldade em pressionar o botão injetor quando tento injetar a dose?
- Sua agulha pode estar entupida. Conecte uma nova agulha e depois teste a caneta.
- Pressionar o botão injetor rapidamente pode fazer com que ele pareça mais difícil de empurrar. Pressionar o botão mais lentamente pode facilitar o processo.
- Usar uma agulha com um diâmetro maior facilitará pressionar o botão injetor durante a injeção. Pergunte a seu médico qual agulha é mais adequada no seu caso.
Se nenhum dos passos acima resolver o problema, sua caneta pode ter que ser substituída.
O botão injetor pode se tornar difícil de pressionar se o interior de sua caneta contiver insulina, comida, bebida ou outros materiais.
Se tiver dúvidas ou problemas com sua caneta HumanPen Savvio, contate o Lilly SAC 0800 701 0444 ou seu médico para assistência.
Contraindicação
Insulina (substância ativa) é contraindicada em pacientes com alergia à insulina glulisina ou a qualquer um dos componentes da fórmula.
Como usar
Insira o refil
-
- HumanPen Savvio só deve ser usada com refis de insulina Lilly de 3 mL. Não use outras marcas de refis de insulina.
-
- Leia e siga as instruções fornecidas nas bulas dos refis das insulinas Lilly de 3 mL.
-
- Antes de inserir o refil de insulina, certifique-se que o mesmo não esteja rachado ou quebrado.
-
- Antes de cada injeção, verifique no rótulo do refil o tipo de insulina, a data de vencimento e a aparência.
Conecte a agulha
-
- HumanPen Savvio é compatível com agulhas para caneta da marca Becton, Dickinson and Company (BD).
-
- Use uma agulha nova para cada injeção. Isso ajudará a garantir a esterilidade. Também ajudará a prevenir vazamento de insulina, evitar bolhas de ar e reduzir obstruções na agulha.
-
- As instruções sobre o manuseio da agulha não pretendem substituir as recomendações locais, médicas ou institucionais.
Prepare a caneta
- Prepare a caneta todas as vezes. A caneta deve ser preparada para liberar um jato de insulina antes de cada injeção para se ter certeza que a caneta está pronta para uso.
-
- Se você não preparar a caneta, você pode receber muita ou pouca insulina.
Injete a dose
-
- HumanPen Savvio não permitirá que você selecione um número de unidades superior ao que resta no refil.
-
- Você deve empurrar firmemente o botão injetor para que a dose seja liberada.
-
- Não tente injetar a insulina girando o seletor de dose. Você não receberá sua dose de insulina girando o seletor de dose. Você deve empurrar o botão injetor firmemente para a dose ser liberada.
-
- Não tente mudar a dose durante a injeção.
-
- Após a injeção, você poderá ver uma gota de insulina na ponta da agulha. Isto é normal e não afeta a dose que você acabou de receber.
Certifique-se de ter todos os componentes de sua caneta
Verifique seu refil de insulina quanto ao:
- Tipo de insulina
- Aparência
- Data de validade
- Trincas ou Rachaduras.
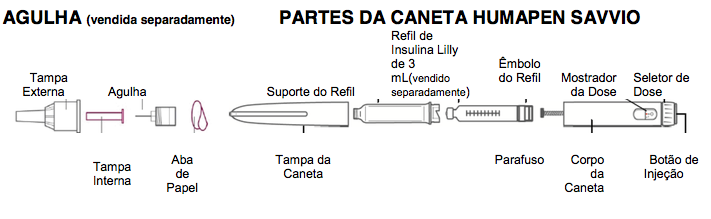
Insira o Refil
Retire a tampa da caneta.
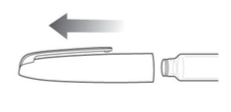
Gire o suporte do refil para soltá-lo.
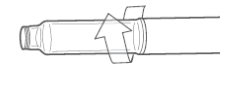
Insira a extremidade menor do refil de insulina de 3 mL no suporte do refil.
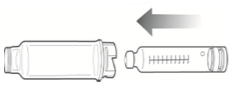
Se o parafuso estiver para fora, use o êmbolo do refil para pressioná-lo de volta.
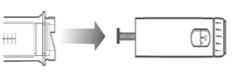
Junte o suporte do refil ao corpo da caneta.
Gire o suporte do refil dentro do corpo da caneta até sentir o clique e encaixar.
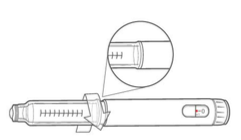
Somente para insulina turva
Role a caneta delicadamente entre as mãos 10 vezes.
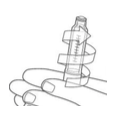
Inverta delicadamente a caneta 10 vezes. A insulina deve ter a aparência de uma mistura uniforme.
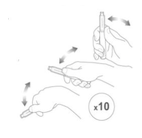
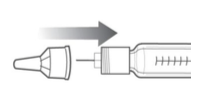
Conecte a agulha
Retire a aba de papel e descarte.
Rosqueie a agulha firmemente no suporte do refil até firmar.
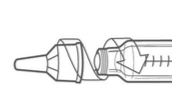
Retire a tampa externa e guarde-a para remover a agulha após a injeção.
Retire a tampa interna e descarte.
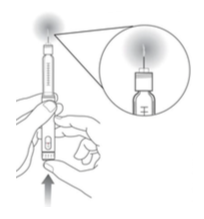
Prepare a caneta antes de cada injeção
Um refil novo pode ter que ser preparado várias vezes para liberar a insulina.
Selecione 2 unidades
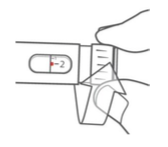
Aponte a caneta para cima. Bata levemente no suporte do refil para levar o ar para cima.
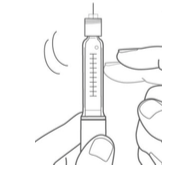
Pressione o botão de injeção. Observe o jato de insulina. Se nenhuma insulina for vista, repita o teste.
ATENÇÃO: Se você não preparar a caneta, você pode receber muita ou pouca insulina.
A caneta NÃO está adequadamente preparada se você visualizar apenas algumas gotas de insulina.
ATENÇÃO: Se nenhum jato de insulina for visto após várias tentativas, conecte uma nova agulha, pois a que está em sua caneta pode estar entupida.
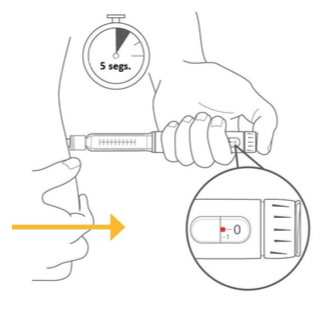
Injete a dose
Selecione sua dose. Por exemplo, 8 unidades, como mostrado no desenho abaixo.
Se você selecionar unidades demais, é possível corrigir a dose girando o seletor para trás.
Insira a agulha na pele usando a técnica de injeção recomendada por seu médico.
Posicione o polegar sobre o botão injetor e pressione firmemente até o botão injetor parar.
Para liberar a dose completa, segure o botão injetor por 5 segundos. Remova a agulha da pele.
Nota: A caneta não permitirá que você selecione um número de unidades superior ao que resta no refil.
Nota: Após a remoção, certifique-se de ver um 0 no mostrador da dose confirmando que você recebeu a dose completa. Se você não está certa de que injetou a dose completa, não aplicar outra dose. Ligue para o Lilly SAC 0800 701 0444 ou para o seu médico.
Guarde a caneta
Cuidadosamente recoloque a capa externa conforme as orientações de seu médico.
Para evitar entrada de ar no refil, não guarde a caneta com a agulha conectada.
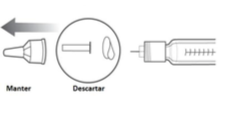
Enquanto segura o suporte do cartucho, desenrosque a agulha tampada e descarte conforme as orientações de seu médico.
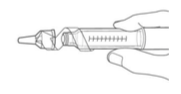
Recoloque a tampa na caneta.

Se você tiver dúvidas ou problemas com sua caneta HumanPen Savvio, entre em contado com o Lilly SAC 0800 701 0444 ou com seu médico para assistência.?
Precauções
Seu médico prescreveu o tipo de insulina mais adequado para você. Qualquer alteração no tipo de insulina só deve ser feita sob supervisão médica.
Sempre verifique o que está escrito no rótulo do refil para se certificar de que é a insulina correta. A cor da caneta não indica o tipo de insulina.
Tenha sempre uma caneta de reserva para aplicação de insulina no caso de perda ou danos à sua caneta.
HumanPen Savvio não é recomendada para pessoas com deficiência visual total ou parcial, sem a assistência de pessoas treinadas para seu uso.
Reações Adversas
Os eventos adversos observados foram os conhecidos para essa classe farmacológica e, consequentemente, comuns às Insulinas (substância ativa)
Reação muito comum (? 1/10)
Hipoglicemia, em geral, a reação adversa mais frequente da terapia com Insulina (substância ativa), pode ocorrer se a dose de Insulina (substância ativa) for muito alta em relação à necessidade de Insulina (substância ativa).
Reações comuns (? 1/100 e <1/10)
Alergia local em pacientes ocorre eventualmente como vermelhidão, inchaço e prurido no local da administração da Insulina (substância ativa). Essas reações geralmente desaparecem em alguns dias ou poucas semanas. Em alguns casos, essas reações podem estar relacionadas a fatores diferentes da Insulina (substância ativa), como irritantes em agentes de limpeza da pele ou técnica inadequada de administração.
Reações incomuns (? 1/1.000 e < 1/100)
Reações alérgicas sistêmicas à Insulina (substância ativa). Essas reações à Insulina (substância ativa) (incluindo a Insulina glulisina) podem, por exemplo, estar associadas à erupção cutânea (incluindo prurido) no corpo todo, falta de ar, sibilos, redução da pressão arterial, pulso rápido ou sudorese. Casos severos de alergia generalizada, incluindo reação anafilática, podem ser potencialmente fatais.
Reação rara (? 1/10.000 e < 1.000)
Como ocorre com qualquer terapia com Insulina (substância ativa), pode ocorrer lipodistrofia no local da administração e atraso na absorção da Insulina (substância ativa). O rodízio contínuo do local de injeção ou infusão na região de administração pode ajudar a reduzir ou prevenir essas reações.
Foram relatados erros de medicação nos quais outras Insulinas (substância ativa), particularmente Insulinas (substância ativa) de ação prolongada, foram administradas acidentalmente ao invés de Insulina glulisina.
Em casos de eventos adversos, notifique ao Sistema de Notificações em Vigilância Sanitária - NOTIVISA ou para a Vigilância Sanitária Estadual ou Municipal.
Interação Medicamentosa
Várias substâncias afetam o metabolismo da glicose e podem exigir ajuste na dose da Insulina humana.
As substâncias que podem intensificar o efeito hipoglicemiante e aumentar a susceptibilidade à hipoglicemia são
Agentes hipoglicemiantes orais, inibidores da ECA, disopiramida, fibratos, fluoxetina, inibidores da MAO, pentoxifilina, propoxifeno, salicilatos e antibióticos sulfonamida.
As substâncias que podem reduzir o efeito hipoglicemiante são
Corticosteroides, danazol, diazóxido, diuréticos, glucagon, isoniazida, estrogênios e progestogênios (p. ex., em contraceptivos orais), derivados de fenotiazina, somatropina, agentes simpatomiméticos (p. ex., epinefrina, salbutamol, terbutalina), hormônios tireoideanos, inibidores da protease e medicamentos antipsicóticos atípicos (p. ex., olanzapina e clozapina).
Betabloqueadores, clonidina ou sais de lítio podem tanto potencializar quanto enfraquecer o efeito hipoglicemiante da Insulina (substância ativa). A pentamidina pode causar hipoglicemia, que pode ocasionalmente ser seguida de hiperglicemia.
Além disso, sob a influência de medicamentos simpatolíticos, como betabloqueadores, clonidina, guanetidina e reserpina, os sinais de contrarregulação adrenérgica podem estar reduzidos ou ausentes.
Medicamento - substância química
Nicotina
O efeito do fumo na farmacocinética e farmacodinâmica de Insulina (substância ativa) não foi estudado.
Medicamento - exame laboratorial
Não há dados disponíveis até o momento sobre a interferência de Insulina (substância ativa) glulisina em exames laboratoriais.
Interação Alimentícia
Álcool
Pode tanto potencializar quanto enfraquecer o efeito de diminuição da glicose no sangue, decorrente da Insulina (substância ativa).
Ação da Substância
Resultados de eficácia
Estudos clínicos
A eficácia e a segurança de Insulina (substância ativa) foram estudadas em pacientes adultos com diabetes Tipo 1 e Tipo 2 (n = 2.408). O parâmetro primário de eficácia foi o controle glicêmico, medido pela hemoglobina glicada (GHb) e expresso como equivalentes de hemoglobina A1c (A1C).
Diabetes Tipo 1 – Pacientes adultos
Um estudo controlado por medicamento ativo, randomizado, aberto e de 26 semanas (n = 672) foi conduzido em pacientes com diabetes Tipo 1 para avaliar a segurança e a eficácia de Insulina (substância ativa) em comparação à Insulina (substância ativa) lispro por via SC em até 15 minutos antes de uma refeição. A Insulina (substância ativa) glargina foi administrada uma vez por dia à noite como Insulina (substância ativa) basal. Antes do início do estudo, houve um período de introdução de 4 semanas com a combinação da Insulina (substância ativa) lispro e da Insulina (substância ativa) glargina seguido da randomização.
O controle glicêmico e as taxas de hipoglicemia que necessitaram de intervenção de terceiros foram equivalentes entre os dois regimes terapêuticos. O número de administrações diárias de Insulina (substância ativa) e as doses diárias totais de Insulina (substância ativa) e Insulina (substância ativa) lispro foram semelhantes. Foi observada diminuição da A1C em pacientes tratados com Insulina (substância ativa) sem aumento da dose basal de Insulina (substância ativa) (vide Tabela 1).
Tabela 1: Diabetes Mellitus Tipo 1 – Pacientes adultos:
| Duração do tratamento | 26 semanas | |
| Tratamento em combinação com as seguintes Insulinas (substância ativa) basais | Insulina (substância ativa) glargina | |
| APIDRA | Insulina (substância ativa) lispro | |
| Número de indivíduos tratados | 339 | 333 |
| A1C (%) | ||
| Média ao final do estudo | 7,46 | 7,45 |
| Alteração média ajustada em relação à Fase Basal | -0,14 | -0,14 |
| APIDRA - Insulina (substância ativa) lispro | 0,00 | |
| IC de 95% para diferença entre os tratamentos | (-0,09; 0,10) | |
| Dose da Insulina (substância ativa) basal (UI/dia) | ||
| Média ao final do estudo | 24,16 | 26,43 |
| Alteração média ajustada em relação à Fase Basal | 0,12 | 1,82 |
| Dose de Insulina (substância ativa) de curta duração (UI/dia) | ||
| Média ao final do estudo | 29,03 | 30,12 |
| Alteração média ajustada em relação à Fase Basal | -1,07 | -0,81 |
| Hipoglicemia (eventos/mês/paciente)* | 0,02 | 0,02 |
| Número médio de administrações de Insulina (substância ativa) ação curta por dia | 3,36 | 3,42 |
* Eventos que necessitaram de assistência de terceiros nos últimos 3 meses do estudo.
Diabetes Tipo 1 – Pacientes pediátricos
Um estudo clínico de Fase III controlado por medicamento ativo, aberto e com duração de 26 semanas (n = 572) avaliou a eficácia e segurança da Insulina glulisina em crianças e adolescentes com diabetes mellitus Tipo 1, em comparação com a Insulina (substância ativa) lispro, ambas administradas por via subcutânea pelo menos 15 minutos antes de uma refeição.
Como Insulina (substância ativa) basal, os pacientes receberam Insulina (substância ativa) glargina uma vez ao dia (à noite) ou NPH (protamina neutra de Hagedorn) duas vezes ao dia (de manhã e à noite). O estudo foi constituído por um período de introdução de 4 semanas, no qual os pacientes receberam NPH ou Insulina (substância ativa) glargina combinada com Insulina (substância ativa) lispro, seguido de uma fase de tratamento de 26 semanas.
O controle glicêmico, as taxas de hipoglicemia que necessitaram de intervenções de terceiros, e a frequência de episódios de hipoglicemia relatados como eventos adversos graves, foram comparáveis nos dois regimes de tratamento. Os pacientes que receberam a Insulina glulisina necessitaram de aumentos significativamente menores das doses diárias de Insulina (substância ativa) basal, de ação rápida e total, da fase basal até o desfecho, para alcançar um controle glicêmico similar aos pacientes que receberam a Insulina (substância ativa) lispro (vide Tabela 2).
Tabela 2: Diabetes Mellitus Tipo 1 – Pacientes pediátricos:
| Duração do tratamento | 26 semanas | |
| Tratamento em combinação com | NPH ou Insulina (substância ativa) glargina | |
| APIDRA | Insulina (substância ativa) lispro | |
| HbA1c (%) | ||
| Número de pacientes | 271 | 291 |
| Média na Fase Basal | 8,20 | 8,17 |
| Alteração média ajustada em relação à Fase Basal | 0,10 | 0,16 |
| APIDRA - Insulina (substância ativa) lispro | -0,06 | |
| IC de 95% para diferença entre os tratamentos | (-0,24; 0,12) | |
| Dose de Insulina (substância ativa) basal (UI/dia) | ||
| Média ao final do estudo | 28,41 | 28,86 |
| Alteração média ajustada em relação à Fase Basal | 1,09 | 2,22 |
| Dose de Insulina (substância ativa) de ação rápida (UI/dia) | ||
| Média ao final do estudo | 25,48 | 26,97 |
| Alteração média ajustada em relação à Fase Basal | 1,36 | 2,71 |
| Porcentagem de pacientes com uma média de injeções de Insulina (substância ativa) de ação rápida por dia ? 3 | 77,0 | 80,3 |
Diabetes Tipo 2 – Pacientes adultos
Um estudo controlado por medicamento ativo, randomizado, aberto e de 26 semanas de duração (n = 876) foi conduzido em pacientes com diabetes Tipo 2 tratados com Insulina (substância ativa) para avaliar a segurança e a eficácia de Insulina (substância ativa) administrada em até 15 minutos antes de uma refeição em comparação à Insulina humana regular administrada 30 a 45 minutos antes de uma refeição.
A Insulina humana NPH foi administrada duas vezes por dia como Insulina (substância ativa) basal. Todos os pacientes participaram de um período de introdução de 4 semanas com a combinação da Insulina humana regular com a Insulina humana NPH. O índice de massa corpórea (IMC) médio dos pacientes foi de 34,55 kg/m².
No momento da randomização, 58% dos pacientes estavam recebendo um agente antidiabético oral e foram orientados a continuar o uso na mesma dose. A maioria dos pacientes (79%) misturou uma Insulina (substância ativa) de curta duração com a Insulina humana NPH imediatamente antes da administração. Foi observada uma redução maior em relação à A1C da Fase Basal no grupo recebendo tratamento com Insulina (substância ativa).
Ao final do período de tratamento, os níveis de glicemia pós-prandial no grupo recebendo tratamento com Insulina (substância ativa) foram menores do que no grupo Insulina humana regular.
As taxas de hipoglicemia, que necessitaram de intervenção de terceiros, foram equivalentes entre os dois regimes terapêuticos. Não foram observadas diferenças entre os grupos Insulina (substância ativa) e Insulina humana regular no número de administrações diárias ou doses de Insulina (substância ativa) basal ou de curta duração. (vide Tabela 3).
Tabela 3: Diabetes Mellitus Tipo 2 – Pacientes adultos:
| Duração do tratamento | 26 semanas | |
| Tratamento em associação com as seguintes Insulinas (substância ativa) basais | Insulina humana NPH | |
| APIDRA | Insulina humana regular | |
| A1C (%) | ||
| Número de pacientes | 435 | 441 |
| Média ao final do estudo | 7,11 | 7,22 |
| Alteração média ajustada em relação à Fase Basal | -0,46 | -0,30 |
| APIDRA - Insulina humana regular | -0,16 | |
| IC de 95% para diferença entre os tratamentos | (-0,26; -0,05) | |
| Dose de Insulina (substância ativa) basal (UI/dia) | ||
| Média ao final do estudo | 65,34 | 63,05 |
| Alteração média ajustada em relação à Fase Basal | 5,73 | 6,03 |
| Dose de Insulina (substância ativa) de ação rápida (UI/dia) | ||
| Média ao final do estudo | 35,99 | 36,16 |
| Alteração média ajustada em relação à Fase Basal | 3,69 | 5,00 |
| Hipoglicemia (eventos/mês/paciente)* | 0,00 | 0,00 |
| Número médio de administrações de Insulina (substância ativa) de curta duração por dia | 2,27 | 2,24 |
Administração pré e pós-refeição (Diabetes Tipo 1)
Um estudo controlado por medicamento ativo, randomizado, aberto e de 12 semanas de duração (n = 860) foi conduzido em pacientes com diabetes Tipo 1 para avaliar a segurança e a eficácia de Insulina (substância ativa) administrada em diferentes pontos de tempo em relação a uma refeição. Insulina (substância ativa) foi administrada por via SC em até 15 minutos antes de uma refeição ou imediatamente após uma refeição e a Insulina humana regular foi administrada por via SC 30 a 45 minutos antes de uma refeição.
As comparações realizadas neste estudo foram Insulina (substância ativa) pré-refeição em comparação à Insulina humana regular, Insulina (substância ativa) pós-refeição em comparação à Insulina humana regular e Insulina (substância ativa) pós-refeição em comparação à Insulina (substância ativa) pré-refeição.
A Insulina (substância ativa) glargina foi administrada uma vez por dia ao deitar como Insulina (substância ativa) basal. Antes do início do estudo, houve um período de introdução de 4 semanas com a combinação de Insulina humana regular e Insulina (substância ativa) glargina seguido da randomização. O controle glicêmico e as taxas de hipoglicemia que necessitaram de intervenção de terceiros foram equivalentes para os esquemas terapêuticos.
Foram observadas reduções significativas da A1C em relação à Fase Basal em todos os três esquemas terapêuticos. Não foram observadas alterações em relação à Fase Basal entre os tratamentos no número diário total de administrações de Insulina (substância ativa). Foi observado um aumento da dose diária de Insulina (substância ativa) de curta duração com a Insulina humana regular (vide Tabela 4).
Tabela 4: Diabetes Mellitus Tipo 1 – Pacientes adultos:
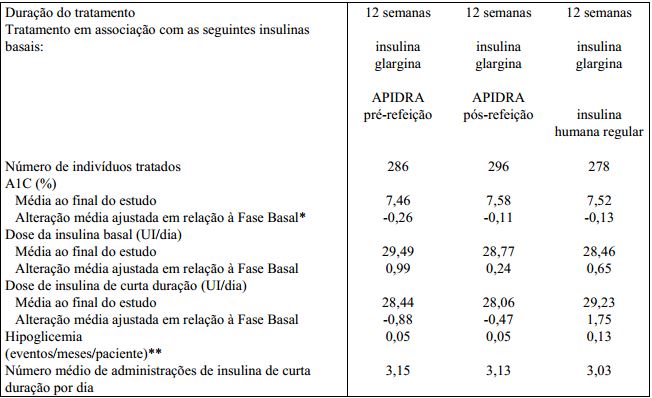 * Diferença entre os tratamentos da alteração média ajustada em relação à Fase Basal (IC de 98,33% para diferença entre os tratamentos): APIDRA pré-refeição versus Insulina humana regular - 0,13 (-0,26; 0,01); APIDRA pós-refeição versus Insulina humana regular 0,02 (-0,11; 0,16); APIDRA pós-refeição versus pré-refeição 0,15 (0,02; 0,29).
* Diferença entre os tratamentos da alteração média ajustada em relação à Fase Basal (IC de 98,33% para diferença entre os tratamentos): APIDRA pré-refeição versus Insulina humana regular - 0,13 (-0,26; 0,01); APIDRA pós-refeição versus Insulina humana regular 0,02 (-0,11; 0,16); APIDRA pós-refeição versus pré-refeição 0,15 (0,02; 0,29).
** Eventos que necessitaram de assistência de terceiros durante toda a fase de tratamento.
Infusão Subcutânea Contínua de Insulina (substância ativa) (ISCI) (Diabetes Tipo 1)
Para avaliar o uso de Insulina (substância ativa) para administração por bomba externa, um estudo randomizado, controlado por medicamento ativo e aberto de 12 semanas de duração (Insulina (substância ativa) versus Insulina (substância ativa) aspart) foi realizado em pacientes com diabetes Tipo 1 (n = 59).
Observou-se uma taxa mensal baixa de oclusão de cateter nos dois grupos de tratamento (Insulina (substância ativa): 0,08 oclusões/mês; Insulina (substância ativa) aspart: 0,15 oclusões/mês). Observou-se incidência semelhante de reações no local da infusão com Insulina (substância ativa) (n = 3/29; 10,3%) e Insulina (substância ativa) aspart (n = 4/30; 13,3%). Insulina (substância ativa) foi estudada nas seguintes bombas e equipamentos de infusão: Disetronic H-Tron plus V100 e D-Tron TM com cateteres Disetronic (Rapid, Rapid C e D e Tender); MiniMed Modelos 506, 507, 507c e 508 com catéteres MiniMed (Sof-set Ultimate QR e Quick-set).
Características farmacológicas
Propriedades farmacodinâmicas
Mecanismo de ação
A atividade principal das Insulinas (substância ativa) e dos análogos de Insulina (substância ativa), incluindo a Insulina glulisina, é a regulação do metabolismo de glicose. As Insulinas (substância ativa) diminuem os níveis de glicemia estimulando a captação periférica de glicose por músculos esqueléticos e gordura e inibindo a produção de glicose hepática. As Insulinas (substância ativa) inibem a lipólise nos adipócitos, inibem a proteólise e aumentam a síntese de proteínas.
Após a administração subcutânea, o efeito de Insulina (substância ativa) apresenta início de ação mais rápido e duração mais curta do que a Insulina humana regular.
As atividades hipoglicemiantes de Insulina (substância ativa) e da Insulina humana regular são equipotentes quando administradas por via intravenosa. Dois estudos de fase I avaliaram a administração intravenosa de Insulina (substância ativa). Nestes estudos este medicamento demonstrou ser seguro e bem tolerado.
Os estudos em voluntários saudáveis e pacientes diabéticos demonstraram que Insulina (substância ativa) apresenta início de ação mais rápido e duração de atividade mais curta do que a Insulina humana regular quando administrada por via subcutânea.
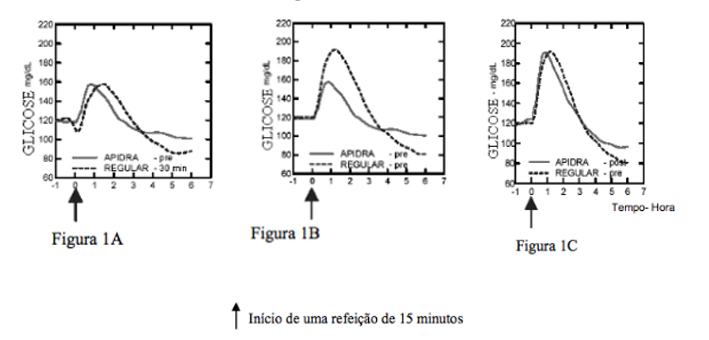
Em um estudo em pacientes com diabetes Tipo 1 (n = 20), os perfis de redução de glicose de Insulina (substância ativa) e da Insulina humana regular, na dose de 0,15 UI/kg, foram avaliados em vários pontos de tempo em relação a uma refeição padrão. (vide Figura 1).
Figura 1 Efeito hipoglicemiante por 6 horas. Insulina (substância ativa) administrada 2 minutos (Insulina-pré) antes do início de uma refeição em comparação à Insulina humana regular administrada 30 minutos (Regular - 30 min.) antes do início da refeição (Figura 1A) e em comparação à Insulina humana regular (Regular-pré) administrada 2 minutos antes de uma refeição (Figura 1B). Insulina (substância ativa) administrada 15 minutos (Insulina-pós) após o início de uma refeição em comparação à Insulina humana regular (Regular-pré) administrada 2 minutos antes de uma refeição (Figura 1C). No eixo X, zero (0) é o início de uma refeição de 15 minutos:
Propriedades farmacocinéticas
Absorção e biodisponibilidade
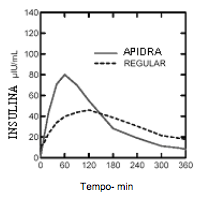
Os perfis farmacocinéticos em voluntários saudáveis e pacientes diabéticos (Tipo 1 ou 2) demonstraram que a absorção da Insulina glulisina foi cerca de 2 vezes mais rápida com concentração máxima aproximadamente 2 vezes maior do que a da Insulina humana regular.
Em um estudo em pacientes com diabetes Tipo 1 (n=20) após a administração SC de 0,15 UI/kg, o Tmáx foi de 55 minutos e a Cmáx de 82 ?UI/mL para Insulina glulisina em comparação a Tmáx de 82 minutos e Cmáx de 46 ?UI/mL para Insulina (substância ativa) humana regular. O tempo médio de residência da Insulina glulisina foi menor (98 min) do que o da Insulina humana regular (161 minutos) (vide Figura 2).
Figura 2 Perfil farmacocinético da Insulina glulisina e da Insulina humana regular em pacientes com diabetes Tipo 1 após uma dose de 0,15 UI/kg:
Quando Insulina (substância ativa) foi administrada por via SC em diferentes regiões do corpo, as curvas de concentração versus tempo foram semelhantes com uma absorção um pouco mais rápida quando administrada no abdome do que no músculo deltoide ou na coxa. A biodisponibilidade absoluta da Insulina glulisina após administração SC é de cerca de 70%, independentemente da região de administração (abdome 73%, deltoide 71%, coxa 68%).
Distribuição e eliminação
A distribuição e a eliminação da Insulina glulisina e da Insulina humana regular após a administração intravenosa são semelhantes com volumes de distribuição de 13 L e 21 L e meias-vidas de 13 e 17 minutos, respectivamente.
Após a administração subcutânea, a Insulina glulisina é eliminada mais rapidamente do que a Insulina humana regular com meia-vida aparente de 42 minutos em comparação a 86 minutos.
Raça e Sexo
Não estão disponíveis informações sobre os efeitos da raça e do sexo sobre a farmacocinética de Insulina (substância ativa). No entanto, em estudos clínicos Fase III em adultos (n=2.408), as análises de subgrupo por sexo não mostraram diferenças de segurança e eficácia entre Insulina (substância ativa) e outras formulações de Insulina (substância ativa) de curta duração.
Pacientes pediátricos
As propriedades farmacocinéticas e farmacodinâmicas de Insulina (substância ativa) e da Insulina humana regular foram avaliadas em um estudo conduzido em pacientes pediátricos com diabetes Tipo 1 ([crianças de 7 - 11 anos, n = 10] e adolescentes [ 12 - 16 anos, n = 10]). As diferenças relativas na farmacocinética e na farmacodinâmica entre Insulina (substância ativa) e Insulina humana regular em pacientes pediátricos com diabetes Tipo 1 foram semelhantes àquelas observadas em adultos saudáveis e adultos com diabetes Tipo 1.
Insuficiência hepática
O efeito da insuficiência hepática sobre a farmacocinética de Insulina (substância ativa) não foi estudado. No entanto, alguns estudos com Insulina humana demonstraram aumento dos níveis circulantes de Insulina (substância ativa) em pacientes com insuficiência hepática.
Obesidade
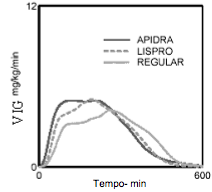
O início de ação mais rápido e a duração da atividade mais curta de Insulina (substância ativa) e da Insulina (substância ativa) lispro em comparação à Insulina humana regular foram mantidos em uma população obesa não diabética. A manutenção do início de ação rápida com a Insulina glulisina foi melhor do que com a Insulina (substância ativa) lispro (vide Figura 3).
Figura 3 Velocidades de infusão da glicose (VIG) após administração SC de 0,3 UI/kg de Insulina (substância ativa), Insulina (substância ativa) lispro ou Insulina humana regular em uma população obesa:
Insuficiência renal
Os estudos com Insulina humana demonstraram aumento dos níveis circulantes de Insulina (substância ativa) em pacientes com insuficiência renal. Em um estudo realizado em 24 indivíduos não diabéticos com uma ampla variedade de função renal (CrCl > 80 mL/min; 30-50 mL/min; <30 mL/min), as propriedades farmacocinéticas de Insulina (substância ativa) foram geralmente mantidas.
Gravidez
O efeito da gravidez sobre a farmacocinética e a farmacodinâmica de Insulina (substância ativa) não foi estudado.
Dados pré-clínicos de segurança
Carcinogênese
Ainda não foram realizados estudos padrão de carcinogenicidade de 2 anos de duração em animais para avaliar o potencial carcinogênico de Insulina (substância ativa).
Em ratos Sprague Dawley, foi realizado um estudo de toxicidade de dose repetida de 12 meses com Insulina glulisina nas doses de 2,5; 5; 20 ou 50 UI/kg duas vezes por dia (dose que resulta em uma exposição equivalente de aproximadamente 26, 54, 258, 662 vezes a Cmáx humana na dose média em seres humanos, respectivamente).
Houve uma incidência não dose dependente maior de tumores da glândula mamária em ratas tratadas com Insulina (substância ativa) em comparação aos controles não tratados.
A incidência de tumores mamários com Insulina (substância ativa) e Insulina humana regular foi semelhante. A importância desses achados para humanos ainda é desconhecida.
Nesse estudo, os efeitos da Insulina glulisina sobre a proliferação celular nas glândulas mamárias foram avaliados por imunohistoquímica para Ki-67. Não houve diferença significativa de proliferação das células mamárias entre a Insulina glulisina, a Insulina humana regular e os grupos controle.
Mutagênese
Insulina (substância ativa) não foi mutagênica nos seguintes testes: teste de Ames, teste in vitro de aberração cromossômica em mamíferos em células V79 e teste in vivo de aberração cromossômica em mamíferos (teste de micronúcleo de eritrócitos).
Teratogenicidade
Foram realizados estudos de teratologia e reprodução por via SC com Insulina glulisina em ratos e coelhos utilizando Insulina humana regular como agente comparador. O medicamento foi administrado a ratas durante toda a gestação até 10 UI/kg uma vez por dia (dose que resulta em uma exposição equivalente a aproximadamente 50 vezes a Cmáx humana na dose média em humanos). A Insulina glulisina não apresentou efeitos tóxicos sobre o desenvolvimento embrio-fetal em ratos.
O medicamento foi administrado a coelhas durante toda a gestação até 1,5 UI/kg/dia. Foram observados efeitos adversos sobre o desenvolvimento embrio-fetal apenas em doses tóxicas maternas indutoras de hipoglicemia. Foi observada maior incidência de perdas pós implantação e defeitos esqueléticos na dose de 1,5 UI/kg uma vez por dia (dose que resulta em uma exposição equivalente a aproximadamente 25 vezes a Cmáx humana na dose média em humanos) que também causou mortalidade em fêmeas.
Foi observada incidência um pouco aumentada de perdas pós implantação no nível de dose mais baixa seguinte de 0,5 UI/kg uma vez por dia (dose que resulta em uma exposição equivalente a aproximadamente 5 vezes a Cmáx humana na dose média em humanos) que também foi associada a hipoglicemia severa, mas não houve defeitos nessa dose. Não foram observados efeitos em coelhos na dose de 0,25 UI/kg uma vez por dia (dose que resulta em uma exposição equivalente a aproximadamente 3 vezes a Cmáx humana na dose média em humanos).
Os efeitos de Insulina (substância ativa) não diferiram daqueles observados com a Insulina humana regular subcutânea nas mesmas doses e foram atribuídos a efeitos secundários da hipoglicemia materna.
Comprometimento da fertilidade
Em estudos de fertilidade em ratos machos e fêmeas nas doses SC até 10 UI/kg uma vez por dia (dose que resulta em uma exposição equivalente a aproximadamente 50 vezes a Cmáx humana na dose média em humanos), não foram observados efeitos adversos sobre a fertilidade masculina e feminina ou no desempenho reprodutivo geral dos animais.
Cuidados de Armazenamento
- Remova a agulha após cada uso. Não guarde a caneta com a agulha conectada.
- Mantenha a caneta longe de umidade, poeira, temperaturas extremas (quente ou frio) e da luz solar direta.
- Não guarde a caneta na geladeira.
- Limpe a tampa da caneta, o corpo da caneta e o estojo com um pano úmido.
- Não use álcool, peróxido de hidrogênio ou alvejante sobre o corpo da caneta ou o mostrador da dose.
- Não cubra com líquido ou aplique lubrificantes como óleo, pois isso pode danificar a caneta.
- Leia a bula do refil de 3 mL da insulina Lilly para instruções completas sobre o armazenamento da insulina.
Substituição
Sua caneta HumanPen Savvio foi projetada para ser usada por até 6 anos após seu primeiro uso. Contate seu médico para obter uma prescrição para uma nova caneta HumanPen Savvio quando sua caneta tiver sido usada por 6 anos.
Se tiver dúvidas ou problemas com sua caneta HumanPen Savvio, ligue para o Lilly SAC 0800 701 0444 ou para seu médico para assistência.
Dizeres Legais
Registro MS - 80143910010
Farm. Resp.: Márcia A. Preda
CRF-SP n° 19189
Fabricado por:
Eli Lilly And Company Pharmaceutical Delivery Systems
Indianápolis - EUA
Importado e Registrado por:
Eli Lilly Do Brasil LTDA.
Av. Morumbi, 8264 – São Paulo, SP - Brasil
CNPJ 43.940.618/0001-44